Samfunnsspeilet, 2007/1
Spesialisthelsetjenesten, økonomi
Hyppige reformer gir høyere kostnader for helseforetakene
Publisert:
Mer enn 70 milliarder kroner ble brukt i spesialisthelsetjenesten i Norge i 2005, det meste innen sykehusene. Utviklingen på områdene innen spesialisthelsetjenesten preges av økte kostnader år for år, også målt i faste priser. Unntaket er pasienttransport, som med syketransportreformen ble helseforetakenes ansvar i 2004. Reformene i sektoren de siste årene har vært hyppige og kostnadsdrivende. Øker utgiftene med dagens tempo vil sektoren koste 100 milliarder i 2010, en vekst på 30 milliarder i løpet av fem år.
- Artikkelen er en del av serien
- Samfunnsspeilet, 2007/1
I denne artikkelen vil vi se nærmere på de ulike områdene og utviklingen i sektoren, med fokus på årene etter sykehusreformen. Vi vil omtale reformene som har preget sektoren de siste årene. Områder som ikke blir utdypet nærmere er personalbarnehager, personalboliger og administrasjon i de regionale helseforetakene, som er tjenester som ikke direkte inngår i produksjonen av helsetjenester.
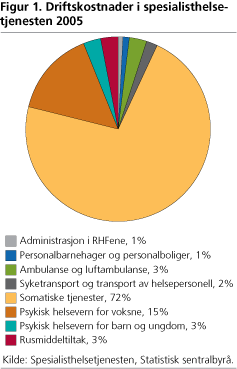
Mange tenker gjerne sykehus om denne sektoren, delvis med rette. Produksjon av somatiske tjenester, herunder sykehustjenester, genererer nesten tre fjerdedeler av kostnadene i sektoren1, og for 2005 utgjorde dette 50,6 milliarder kroner. Somatiske tjenester er imidlertid et område som dekker ulike typer virksomheter. Herunder ligger funksjoner som røntgen og laboratorievirksomhet, habilitering og rehabilitering, privatpraktiserende legespesialister, sykehotell, administrasjon og klinisk behandling.
Etter de somatiske tjenestene utgjør psykisk helsevern det største området i sektoren. I 2005 ble det brukt 10,6 milliarder kroner på psykisk helsevern for voksne mens 2 milliarder gikk til behandling av barn og ungdom. Andre områder som de 70 milliardene innen spesialisthelsetjenesten dekker, er personalbarnehager og personalboliger, ambulansevirksomhet, administrasjon i de regionale helseforetakene, rusbehandling og syketransport.
Reformer koster
I løpet av sykehusreformens fire år har kostnadene i sektoren økt fra 56,5 til 70,2 milliarder kroner. Sykehusreformen ble innført i 2002 og medførte at sykehus og andre institusjoner innen spesialisthelsetjenesten, som tidligere var eid og drevet av fylkeskommunene, ble organisert inn i fem statlig eide regionale helseforetak. Sammen med sykehusreformen har også rusreformen og opptrappingsplanen for psykisk helsevern bidratt til stor omveltning i sektoren de senere år.
Korrigert for lønns- og prisvekst har veksten i driftskostnadene gjennomsnittlig vært på nær 4 prosent per år i perioden. Ser vi på utviklingen i antall årsverk har sektoren 7 250 flere årsverk i dag enn de hadde i sykehusreformens første år. Også antall utskrivninger og antall liggedager har økt hvert år etter reformen. Det ble i tillegg flere og flere døgnplasser fram til 2004, mens i 2005 var det noen færre enn året før. Som artikkelen vil vise, er deler av veksten i ressursbruk, både i kostnader og årsverk, forårsaket av nye oppgaver som tillegges helseforetakene. Dette gjelder blant annet ansvaret for rusbehandling og pasienttransport.
|
Reformer
1999: Opptrappingsplanen for psykisk helsevern innføres. Planen skal gi økte ressurser og omorganisering i sektoren. Perioden varer til 2008 (SHD 1998). 2002: Sykehusreformen ble innført 1. januar 2002. Sykehus og andre institusjoner innen spesialisthelsetjenesten ble overført fra fylkeskommunene til staten. Fem regionale helseforetak ble opprettet (SHD 2000). 2004: Syketransportreformen. Ansvaret for pasienttransport ble overført fra trygdeetaten til de regionale helseforetakene (LOV 2003). 2004: Rusreformen. De regionale helseforetakene overtok fra 1. januar 2004 ansvaret for spesialisert tverrfaglig rusbehandling fra fylkeskommunene (HD 2002). |
Somatiske tjenester - minst per innbygger i Vest
Som nevnt utgjør somatiske tjenester den største utgiftsposten i spesialisthelsetjenesten. I 2005 ble nær 50 milliarder kroner brukt i helseforetakene og de private institusjonene med driftsavtaler. Mest ble brukt i Helseregion Øst2, hvor mer enn 16 milliarder gikk til behandling i sykehus, rehabilitering, private spesialister med mer, mens i Helseregion Nord var tilsvarende beløp på under 6 milliarder kroner. Helseregionene samlet hadde en utgiftsvekst på nærmere 7 prosent fra 2002 til 2003. Siden 2002 var første rapporteringsår for helseforetakene, råder en viss usikkerhet rundt tallene. Ny organisasjonsstruktur, ny funksjonskontoplan og ny kontoplan kan være faktorer som påvirker statistikken. Veksten i ressursbruk var noe mindre de påfølgende årene. Både fra 2003 til 2004 og fra 2004 til 2005 økte kostnadene samlet for helseregionene med 4,7 prosent per år.
Målt i forhold til befolkningsgrunnlaget er det Helseregion Nord som har de høyeste kostnadene per innbygger. I 2005 ble det brukt 12 600 kroner per innbygger i Nord, mens det i Helseregion Vest ble brukt 9 400 kroner per innbygger. Som vi kommer nærmere inn på senere i artikkelen under avsnittene om pasienttransport og ambulanse, er store geografiske avstander i Nord kostnadsdrivende for helseforetakene. Et annet forhold, som ikke berøres i denne artikkelen, er bruken av lønn som middel for å tiltrekke seg høyt kvalifisert personell. Vi kan tenke oss at enkelte desentraliserte sykehus og institusjoner bruker lønn og andre personalpolitiske tiltak for å rekruttere ansatte med riktig kompetanse.
Kostnadsveksten var høy rett etter sykehusreformen, men avtok de to påfølgende årene. Antall årsverk for perioden viser den samme utviklingen. Fra 2002 til 2003 var økningen i antall årsverk på 3,1 prosent, men den årlige veksten ble deretter lavere. Fra 2003 til 2004 var økningen på 0,3 prosent, og fra 2004 til 2005 var økningen på 0,6 prosent.
Innledningsvis ble det nevnt at somatiske tjenester er så mangt, og herunder ligger funksjoner som røntgen og laboratorievirksomhet, habilitering og rehabilitering, privatpraktiserende legespesialister, sykehotell, administrasjon og klinisk behandling. Behandling utgjør de største kostnadene for helseforetakene, men i denne artikkelen vil røntgen og laboratorievirksomhet, samt privatpraktiserende legespesialister bli viet ekstra plass.
|
Sykehusreformen endret statistikken
Ved innføringen av sykehusreformen 1. januar 2002 ble sykehusene overført fra fylkeskommunen til staten. Mens helseinstitusjonene før 2002 fulgte den kommunale regnskapsstandarden, har de etter reformen blitt omorganisert fra forvaltningsorganer til foretak, med krav om å føre resultatorienterte regnskap etter Norsk Standard. De totale utgiftene til spesialisthelsetjenesten omfatter nå mer enn tidligere. For eksempel var noen administrasjonsutgifter tidligere en del av fylkeskommunenes utgifter og var ikke inkludert i regnskapene fra sykehusene, mens de nå er egne funksjoner i helseforetakenes resultatregnskaper. Derfor er det ikke mulig å sammenligne totalnivået før og etter reformen. Imidlertid presenteres det sammenlignbare tall innenfor somatiske tjenester og psykisk helsevern. Mens tall for sykehus og psykisk helsevern tidligere ble publisert fylkesvis, har SSB etter reformen valgt å presentere tallene etter helseregion fordelt på helseforetak, siden den enkelte helseregion har et såkalt «sørge-for» ansvar for pasienter tilknyttet sin region (Nørgaard 2003). SSB publiserer landstall for spesialisthelsetjenesten som omfatter alle enheter som rapporterer data. Dette inkluderer de fem regionale helseforetakene med underliggende helseforetak samt alle private institusjoner, og som nevnt tidligere var 155 institusjoner private i 2005. Samme år ble det rapportert regnskaper fra 29 helseforetak, som er datterforetakene til de regionale helseforetakene. Antallet helseforetak har imidlertid variert år for år etter sykehusreformen. I 2002 var det 43 helseforetak underlagt de regionale helseforetakene, men sykehusreformen medfører blant annet at regionene har frihet til å organisere de underliggende enheter slik de ønsker for å oppnå best mulige tjenester til befolkning i henhold til de krav som stilles. De største organisatoriske endringene har skjedd i Helse Øst og Helse Sør. I Helse Øst ble antall helseforetak halvert fra 2002 til 2003. Eksempelvis ble helseforetakene Kongsvinger sjukehus, Oppland sentralsykehus, Sanderud sykehus, Sentralsjukehuset i Hedmark og Tynset sjukehus slått sammen til ett nytt helseforetak, Sykehuset Innlandet HF. SSB publiserer i regnskapsstatistikken helseforetakene som laveste nivå, og de stadige organisasjonsendringene medfører at tidsserier for enhetene naturlig nok vil finnes kun for det tidsrommet den organisatoriske enheten har eksistert. |
1 600 flere årsverk innen røntgen/lab/patologi
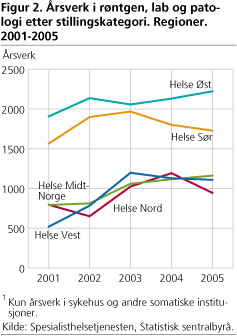
I 2005 var det til sammen 7 200 årsverk innen røntgen, laboratorier (lab) og patologi i spesialisthelsetjenesten. Fysiokjemikere, bioingeniører og radiografer utgjorde nær to tredjedeler av årsverkene. Av de øvrige stillingskategoriene var leger og administrasjonspersonell de største gruppene. Etter sykehusreformen økte antall årsverk de første årene, mens fra 2004 til 2005 gikk antall årsverk innen røntgen, lab og patologi ned. Fra 2001, som var året før reformen, til 2005, har området ekspandert med 1 600 flere årsverk - en økning på 28 prosent. Ser man på hvilke stillingskategorier som bidrar mest til økningen viser gruppen “Annet personell i pasientrettet arbeid” den største relative veksten; årsverkene for denne gruppen ble nær firedoblet i perioden. Kategorien inkluderer personell som for eksempel pedagoger, arbeidsterapeuter og ufaglært pleiepersonell. Også administrasjons- og kontorpersonell har økt i høyere takt enn andre personellgrupper - økningen fra 2001 til 2005 er på mer enn 70 prosent. Figur 2 viser utviklingen av årsverk innen røntgen, lab og patologi i de fem helseregionene.
Årsverkstallene dekker institusjoner innen spesialisthelsetjenesten som rapporterer data inn til SSB. Imidlertid eksisterer det også en rekke større og mindre private røntgen- og laboratorieinstitutter som selger sine tjenester til helseforetakene, til private sykehus og til andre institusjoner innen sektoren. Hvis helseforetakene kjøper tjenester fra de private instituttene, vil årsverkene som blir utført ikke bli fanget opp i statistikken for spesialisthelsetjenesten per i dag. Salget og aktiviteten som foregår i slike institutter blir ikke målt og inkludert i dagens statistikk. I januar 2005 var det registrert 63 private bedrifter i Brønnøysundregistrene innen næringskategorien “medisinske laboratorier”. Herunder finnes også røntgeninstitutter og blodbanker. Til sammen hadde bedriftene 850 registrerte ansatte.
Helseforetakene hadde 5,5 milliarder kroner i kostnader til røntgen- og laboratorietjenester i 2005. Herav gjelder nær 60 prosent lønnskostnader, mens 25 prosent er utgifter til medisinske forbruksvarer som medikamenter, laboratorierekvisita, blod og plasma. Helseforetakenes utgifter til de private medisinske laboratorieinstituttene vil være inkludert i helseforetakenes regnskaper, men kan ikke spesifiseres. I årene 2002-2005 har helseforetakene brukt regnskapsfunksjonen ulikt, noe som medfører at kostnadstallene ikke er sammenlignbare for perioden. I denne sammenhengen er derfor årsverkstall benyttet for å belyse utviklingen på området.
Psykologer koster minst
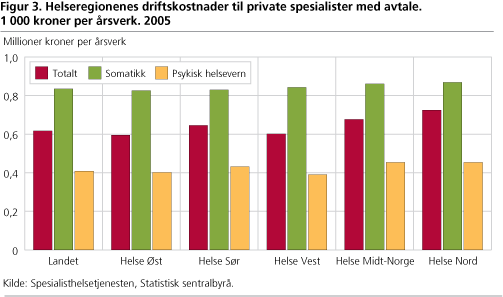
De regionale helseforetakene inngår driftsavtaler om behandling med privatpraktiserende legespesialister og kliniske psykologer. Totalt hadde helseforetakene 1 143 avtalte årsverk med private i 2005. For helseforetakene utgjorde avtalene til sammen 705 millioner kroner. Målt i kostnader per årsverk, vil hvert private spesialistårsverk koste helseforetakene 617 000 kroner i gjennomsnitt. Da er lønnskostnader og diverse andre typer kostnader medregnet. Imidlertid er det stor forskjell mellom tjenestene som produseres i somatikk og psykisk helsevern. Mens foretakene brukte 409 000 kroner per årsverk til private psykiatere og kliniske psykologer, er kostnadene til somatiske tjenester dobbelt så høy, på 835 000 kroner per private årsverk. Helseregionenes kostnader per private årsverk er vist i figur 3.
Avtalene som inngås mellom helseforetakene og de private spesialistene, baserer seg på et system med tre ulike tilskuddsklasser, og innen alle somatiske områder blir flest årsverk avtalt innen den høyeste tilskuddsklassen. Øyesykdommer er eksempelvis en spesialitet hvor ni av ti årsverk blir avtalt i tilskuddsklasse 3, som er den høyeste. For spesialiteten psykiatri ligger derimot bare 3 prosent av årsverkene i den høyeste tilskuddsklassen, mens 76 prosent ligger i klasse 1, som er den laveste.
Omstrukturering i psykisk helsevern
De siste årene har psykisk helsevern vært et satsningsområde preget av omstrukturering. Opptrappingsplanen som ble vedtatt av Stortinget i 1999, har som mål å bedre befolkningens psykiske helse, øke brukermedvirkningen og bedre kvaliteten på tjenestetilbudet. Opptrappingsplanen skal samtidig være økonomisk forpliktende, og driftskostnadene skal økes med 4,6 milliarder i planperioden (SHD 1998). Planperioden er i ettertid utvidet med to år og varer nå fram til 2008.
De øremerkede tilskuddene i perioden skal blant annet brukes på flere døgnplasser, flere polikliniske konsultasjoner, flere årsverk og bedre kvalifisert personell innen psykisk helsevern. Sammenlignet med situasjonen forut for innføringen av planen, er det i dag flere årsverk i sektoren, personellet har gjennomgående høyere utdanning, og antallet polikliniske konsultasjoner har økt. Det har vært en sterk økning i antallet døgnplasser ved distriktspsykiatriske sentra, men likevel har det totale antallet døgnplasser gått ned. Hovedårsaken er nedleggelser av langtidsplasser ved psykiatriske sykehjem. Noen sykehjemsplasser har også blitt overført til kommunehelsetjenesten eller har blitt omgjort til behandlingsplasser ved distriktspsykiatriske sentra (Ottersen 2005).
Sett under ett er det like mange nordmenn som rapporterer om psykiske vansker nå som tidligere. I 2005 hadde en av ti nordmenn psykiske vansker i følge Levekårsundersøkelsen dette året, og nivået er det samme som i undersøkelsene i 1998 og 2002. Det har vært en nedgang både for kvinner og menn i de fleste aldersgruppene, mens for unge kvinner har omfanget økt. Flere enn før oppgir å ha psykiske vansker, og unge kvinner går også oftere til psykolog enn før (Levekår 2005).
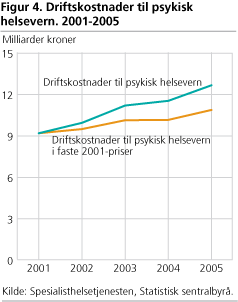
I 2005 kostet behandlingen av pasienter innen psykisk helsevern 12,6 milliarder kroner. Sammenlignet med 1999, som var opptrappingsplanens start, har kostnadene økt med bortimot 4,9 milliarder kroner. Kostnadene i perioden, korrigert for pris- og lønnsvekst, øker med knapt 1,5 milliarder kroner eller 24 prosent. Dette tyder på at kostnadsveksten ikke bare kan forklares med økte lønninger i sektoren, men også at det har vært en aktivitetsvekst. Kostnadsveksten er slik i samsvar med både økningen i registrerte årsverk innen psykisk helsevern og en naturlig følge av omstruktureringen etter opptrappingsplanen.
Pasienttransport - reduserte kostnader, samme tilbud?
I 2004 ble ansvaret for pasienttransport overført fra trygdeetaten til de regionale helseforetakene (syketransportreformen). Målet var å stimulere til pasientbehandling nær bostedet når dette er hensiktsmessig for pasienten, samt å effektivisere kostnadene til syketransport (HOD 2005). Tidligere ble transport rekvirert av helseforetakene og betalt av trygdeetaten. I dag har helseforetakene både økonomisk og organisatorisk ansvar for å gi pasientene transporttjenester. Kostnadene til pasienttransport og transport av helsepersonell innen helseforetakene var på 1,4 milliarder i 2005 og har økt fra 940 millioner i 2004. Helseforetakenes økte kostnader har sammenheng med syketransportreformen og de nye oppgavene som er tillagt helseforetakene.
De samlede utgifter til pasienttransport, inklusive helseforetakenes kostnader og statens direkte utgifter3, var på 1,8 milliarder for 2005. Dette er mindre enn for de to foregående årene. I 2003, da pasienttransport ikke var helseforetakenes ansvarsområde, var statens utgifter på 2,1 milliarder kroner. I 2004 var samlede utgifter på 1,9 milliarder kroner, hvorav halvparten hos helseforetakene og halvparten i statsregnskapet. Overføringen av ansvaret til helseforetakene ser ut til å ha ført til at det brukes mindre på pasienttransport enn før. Hva kostnadsreduksjonen betyr for tjenestetilbudet kjenner vi ikke til. SSB har ingen data som kan si noe om verken utviklingen, omfanget eller kvaliteten på tilbudet av transporttjenester for pasienter i perioden. Helseforetakene har gjennomført anbudsrunder med drosjenæringen, og innenfor de fleste områder er det inngått nye kontrakter etter at helseforetakene overtok ansvaret. Tiltakene er iverksatt fra helseforetakenes side for å effektivisere tjenestene, og for å tilpasse seg det nye ansvarsområdet.
Kostnadsmessig er det store forskjeller mellom regionene; hver tredje krone som brukes på transport i spesialisthelsetjenesten brukes i nord. Ikke bare er det større avstander i nord, men i tillegg har fritt sykehusvalg gitt pasientene større frihet til å velge tjenester fra andre regioner, noe som er kostnadsdrivende for helseforetaket som pasienten tilhører.
Mest ambulanse i nord
Nord-Norges utfordring med hensyn til avstander og tilgjengelighet til helsetjenestene reflekteres også i data for ambulanseaktiviteten. Helse Nord har både flest ambulanser i drift og flest ambulansebiler med døgnberedskap, i tillegg til at det i Nord finnes flere ambulansebåter enn i de andre regionene til sammen. Mens en nordnorsk ambulansebil kjørte gjennomsnittlig 82 kilometer per oppdrag, var tilsvarende tall for Helse Øst 48 kilometer.
Helseforetakene har med virkning fra 1. januar 2004 organisert driften av luftambulansetjenesten i Helseforetakenes Nasjonale Luftambulansetjeneste ANS hvor de regionale helseforetakene eier en femtedel hver (Luftambulansetjenesten 2005). Tall fra selskapets årsrapport viser at det for hele landet ble gjennomført nær 16 300 oppdrag i luftambulansen i 2005. Dette er en økning fra 2004 da det ble gjennomført 15 400 oppdrag. Begge årene har 45 prosent av oppdragene blitt gjennomført i Helse Nord.
Helse Nord har også de største kostnadene til ambulanse og luftambulanse. I 2005 ble 2,4 milliarder brukt på ambulansevirksomhet samlet i Norge, og Helse Øst og Helse Nord bidrar til sammen med halvparten av disse kostnadene. I forhold til innbyggertall bruker Helse Nord 1 300 kroner per innbygger på ambulansetjenester, altså mer enn tre ganger kostnadene per innbygger i de tre sørligste helseregionene. Disse tre helseregionene brukte hver 400 kroner per innbygger, mens i Midt-Norge kostet ambulansetjenesten 600 kroner per innbygger.
Av ambulansekostnadene utgjør helseforetakenes lønnskostnader nær 40 prosent, mens bortimot 30 prosent brukes på kjøp av eksterne helsetjenester, både offentlige og private. Dette har sammenheng med at ambulansetjenester ofte produseres av eksterne aktører som inngår driftsavtaler med helseforetakene. Av totalt 597 ambulansebiler fordelt på heldøgn, deldøgn og andre ambulansebiler er mer enn halvparten av bilene eid av private bedrifter og organisasjoner. Noen få biler eies av kommunene, mens de resterende eier helseforetakene selv.
Rusreform gir behov for ny statistikk
Fra 1. januar 2004 overtok de regionale helseforetakene ansvaret for spesialisert tverrfaglig rusbehandling fra fylkeskommunene. Stortingets overordnede mål med reformen er å kunne gi rusmiddelmisbrukere med sammensatte problemer bedre tjenester og at behandlingsresultatene skal bli bedre. Behandlingen skal baseres på helhetlig og individuell tilnærming, med vekt på både sosialfaglige og helsefaglige perspektiver (HD 2002, HOD 2004b).
Tverrfaglig behandling av rusmiddelmisbrukere kostet i 2005 i overkant av 2 milliarder kroner totalt, utførte 2 646 årsverk og hadde 547 000 oppholdsdøgn. Både kostnader og årsverk økte med om lag 15 prosent fra 2004 til 2005, og her er både helseforetakenes og de private institusjonenes aktivitet inkludert. For oppholdsdøgn ligger økningen på hele 25 prosent for samme periode. Imidlertid er det usikkerhet rundt 2004-tallene for rusbehandling. Fordi SSB innhentet statistikk fra rusbehandlingsinstitusjoner i spesialisthelsetjenesten første gang for driftsåret 2004, er det knyttet noen usikkerhetsmomenter til tallmaterialet. Rapporteringsrutiner vil ofte ikke være fullstendige når ny statistikk etableres, men forbedres etter hvert som rutinene befester seg hos de som sender inn data. Det er sannsynlig at de reelle tallene for 2004 var noe høyere enn de som ble rapportert inn til SSB.
I behandlingen av rusmiddelmisbrukere er det mange private aktører som følge av at helseforetakene kjøper behandlingsplasser fra private institusjoner. Eksempelvis brukte Helse Vest nær 350 millioner på rusbehandling i 2005, herav var 80 prosent kjøp fra private institusjoner. Rapporteringen av oppholdsdøgn viser også høy privat andel; to av tre oppholdsdøgn på landsbasis ble utført i private institusjoner.
Samlede driftskostnader for de 43 private rusinstitusjonene som leverte regnskaper for 2005, var på 957 millioner, og herav var 90 prosent finansiert av helseforetakene. Overføringene fra helseforetakene består blant annet av driftstilskudd, aktivitetsbaserte tilskudd og gjestepasientinntekter. Privates øvrige inntekter kommer direkte fra andre offentlige instanser eller som egenbetalinger fra pasientene.
Private institusjoner finansieres av helseforetakene
De private institusjonene innen spesialisthelsetjenesten hadde totalt kostnader på 6,5 milliarder kroner, og de er i stor grad preget av offentlig finansiering. De private mottok 5,3 milliarder kroner i overføringer og tilskudd fra helseforetakene, og det betyr at de statlige helseforetakene dekker mer enn 80 prosent av driftskostnadene til de private. Overføringene består blant annet av driftstilskudd, gjestepasientinntekter og DRG-tilskudd4. De private institusjonene har i tillegg diverse inntekter fra andre offentlige etater samt egenbetalinger fra privatpersoner. Med unntak av tilskudd som kommer fra helseforetakene, og som utgjør den største andelen for de fleste institusjonene, har vi i dag ikke oversikt over de øvrige finansieringskildene. Enkelte institusjoner produserer også tjenester for kommunal sektor, men omfanget er ukjent.
SSB innhentet 155 regnskaper for 2005 fra private institusjoner innen spesialisthelsetjenesten, hvorav flesteparten er somatiske institusjoner av typen sykehus, klinikker, opptrenings- og rehabiliteringsinstitusjoner. Andre som leverer regnskapsdata er distrikstpsykiatriske sentra, ungdomspsykiatriske behandlingshjem og rusbehandlingsinstitusjoner.
Fem milliarder i avskrivninger
Etter sykehusreformen har avskrivninger inngått som kostnadstype i helseforetakenes regnskaper. Avskrivninger er en systematisk fordeling over tid av anskaffelseskost for anleggsmidler med begrenset levetid, mens nedskrivning er en nedvurdering av eiendeler. I 2005 utgjorde av- og nedskrivninger nær fem milliarder kroner totalt for alle regionene. Herav gikk nesten 80 prosent til somatisk helsetjeneste, mens resten gikk til psykisk helsevern, rusbehandling og øvrige funksjoner. Avskrivninger til bygninger og fast eiendom utgjør 3,3 milliarder kroner, og medisinsk teknisk utstyr utgjør i overkant av 900 millioner kroner. Øvrige avskrivninger gjelder blant annet transportmidler, maskiner og IKT-utstyr. SSBs tall for avskrivninger kan avvike noe fra helseregionenes opplysninger i årsrapportene, siden SSBs datagrunnlag ikke inkluderer regnskaper for sykehusapotek og helseregionenes aksjeselskap.
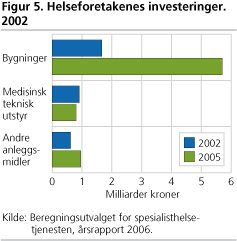
Investeringene doblet for helseforetakene
Helseforetakene hadde i 2005 samlede investeringer på 7,5 milliarder kroner, og nivået er mer enn doblet sammenlignet med helseforetakenes første år i 2002 (BUS 2006). Hovedårsaken til veksten er økte investeringer i bygninger som utgjorde tre fjerdedeler av de totale investeringene i 2005, mens de i 2002 utgjorde halvparten. Beregningsutvalget for spesialisthelsetjenesten karakteriserer investeringsnivået i sektoren som høyt, men uproblematisk så lenge sektoren har bæreevne til å håndtere avskrivninger og renter på investeringene.
|
Utvidelse av statistikken
SSB har som målsetting å utvide regnskapsstatistikken på to områder. For det første er det ønskelig å publisere data som viser de økonomiske resultatene for helseforetakene. Resultatbegrepet kan presenteres på ulike vis. Mens driftsresultat er differansen mellom driftsinntekter og driftskostnader eksklusive finansinntekter og finanskostnader, er årsresultatet differansen inklusive finansinntekter/kostnader. I tillegg styrer Helse- og omsorgsdepartementet helseregionene etter korrigert årsresultat, hvor overføring fra strukturfond og effekten av å benytte kortere avskrivningstider på anleggmidler medregnes. SSB har også som målsetting å benytte dagens funksjonskontoplan til å publisere mer detaljerte kostnadstall for helseforetakene. Eksempelvis rapporterer foretakene i dag på sju ulike regnskapsfunksjoner tilknyttet somatikk. I utarbeidelsen av dagens statistikk slås funksjonene sammen til én kategori for somatiske tjenester. I denne artikkelen er det gjort kostnadsberegninger for 2005 for enkeltfunksjonene røntgen-/laboratorietjenester og private spesialister med driftsavtale. Som tidligere nevnt er kostnadstall tilbake i tid ikke presentert på grunn av manglende sammenlignbarhet. Én årsak er at helseforetakene har brukt enkeltfunksjoner ulikt. Et annet problem når det gjelder tidsserier er endringer i definisjoner og innhold for enkelte funksjoner. |
100 milliarder kroner i 2010?
Dersom kostnadene i sektoren fortsetter å vokse i samme takt som i årene etter sykehusreformen, vil man i år 2010 passere 100 milliarder kroner i kostnader inklusive lønns- og prisvekst5. Sett i forhold til framskrivninger av bruttonasjonalprodukt (BNP), vil kostnadene til spesialisthelsetjenesten da utgjøre drøyt 5 prosent av BNP for Fastlands-Norge6.
Sett i et historisk lys har helsekostnadene i det offentlige vokst i raskere takt enn kostnadene ellers i samfunnet. Mens statens og kommunenes kostnader til helseformål i år 1900 samlet lå på 0,3 prosent7 av BNP, utgjorde de ved tusenårsskiftet 7 prosent av BNP. Og mens 5 prosent av offentlige budsjetter gikk til helseformål i år 1900, er andelen nesten firedoblet i løpet av hundre år. I år 2000 ble 18 prosent av de samlede kostnadene i stat og kommune brukt på helse (SSB 2007).
Utviklingen går i retning av økende kostnader til helse, og sektoren kjennetegnes av stadig nye reformer, opptrappingsplaner og lovendringer. Helsemyndighetene utreder blant annet en opptrappingsplan for rusbehandling. For 2007 er det lagt inn 50 millioner ekstra til spesielle tiltak på rusfeltet. Tiltakene skal blant annet dekke nye behandlingsplasser, kompetanseutvikling i kommunene og i kriminalomsorgen samt tiltak for barn med rusmiddelmisbrukende foreldre (rus.no 2006).
Det debatteres også alternative finansieringssystemer for psykisk helsevern, rusbehandling og rehabilitering, av typen innsatsstyrt finansieringssystem, slik som for somatiske tjenester i dag. Dagens finansieringssystem i psykisk helsevern består av rammetilskudd og øremerkede midler som i mindre grad motiverer til økt aktivitet. I somatisk sektor derimot er helseforetakenes inntekter i større grad knyttet til produksjon av tjenester gjennom DRG-systemet. Sosial- og helsedirektoratet skal utrede mulige løsninger med sikte på gjennomføring i 20098.
I tillegg til de mange endringene som har vært i organiseringen av regionenes underliggende helseforetak, har regjeringen i skrivende stund annonsert en sammenslåing av Helse Øst og Helse Vest til én ny storregion, Helse Sør-Øst. Den nye regionen skal etableres innen 1. juli 2007, og formålet er å sikre bedre pasientbehandling og ressursutnyttelse (HOD 2007). I samme presseskriv betegnes økonomien i to av helseregionene som alvorlig, og regjeringen foreslår en tilleggsbevilgning for regionene samlet på 800 millioner kroner for 2007.
Sett i et historisk perspektiv er det ingenting som taler for at helse vil være et område som vil få lavere prioritet i framtiden. Så lenge offentlige budsjetter fortsetter å være romslige, og så lenge politikere fortsetter å komme opp med nye kostnadsdrivende reformer i sektoren, vil kronene rulle og gå i det norske helsevesenet. Så får vi også håpe på at alle helsekronene blir nyttiggjort og kommer pasientene til gode i form av bedre helse, færre sykdommer og lengre levetid.
1 Driftskostnadene for regionale helseforetak og underliggende helseforetak samt 155 private institusjoner. Eksklusive avskrivninger.
2 Helse Øst RHF hadde i 2002 ikke fordelt kostnadene ved kjøp av tjenester fra private i regnskapet, men ført alt på somatiske tjenester. Kostnadene til somatiske tjenester for 2002 inkluderer dermed også kostnader til psykisk helsevern.
3 St.prp.1 kap. 2750 + kap 732, post 80.
4 DRG=Diagnoserelaterte grupper. Kostnadene ved behandling av pasienter skal dekkes andelsmessig gjennom DRG-systemets fastsatte differensierte priser for diagnosene.
5 I denne artikkelen er aritmetisk gjennomsnitt brukt som beregningsmetode.
6 Framskrivninger av BNP gjort av forskningsavdelingen ved SSB.
7 Beregninger gjort til SSB-artikkel (Statistiske analyser) om historiske helsekostnader som publiseres i løpet av 2007.
8 Jf. foredrag ved konferanse om helsestatsbudsjettet og sykehusøkonomi arrangert av Norsk sykehus- og helsetjenesteforskning 6. desember 2006.
Referanser
BUS (2006): Årsrapport. Beregningsutvalget for spesialisthelsetjenesten. Juli 2006.
HD (2002): Ot.prp. nr. 3 (2002-2003) (Rusreform I), Helsedepartementet.
HOD (2004b): St.prp. nr. 1 (2003-2004).
HOD (2005): St.prp. nr. 1 (2004-2005).
HOD (2007): Pressemelding nr. 6, 31.01.2007.
Levekår (2005): Levekårsundersøkelsen om helse, Statistisk sentralbyrå, ( http://www.ssb.no/emner/03/00/helseund/ ).
LOV 2003-11-28 nr 96: Lov om endringer i spesialisthelsetjenesteloven m.m. (Finansieringsansvar for syketransport og reiseutgifter for helsepersonell).
Luftambulansetjenesten (2005): Helseforetakenes nasjonale luftambulanse, Årsrapport 2005.
Nørgaard, Elisabeth (2003): Høy vekst i utgifter til helseinstitusjoner - men fylkesvise variasjoner, Samfunnsspeilet 2, Statistisk sentralbyrå ( http://www.ssb.no/samfunnsspeilet ).
Ottersen, Ingunn Hegstad (2005): Syv år med Opptrappingsplanen for psykisk helse - hvor står vi, Samfunnsspeilet 5, Statistisk sentralbyrå ( http://www.ssb.no/samfunnsspeilet ).
rus.no (2006): «Ingen opptrappingsmidler til rusfeltet», 6.10.2006. ( http://www.rus.no/?module=Articles;action=Article.publicShow;ID=1305 ).
SHD (1998): St.meld. nr. 63 (1997-1998) Opptrappingsplanen for psykisk helse 1999-2006.
SHD (2000): Ot.prp. nr. 66 (2000-2001) Om lov om helseforetak m.m. (helseforetaksloven).
SSB (2007): Utkast til SSB-artikkel (Statistiske analyser) om historiske helsekostnader som publiseres i løpet av 2007.
Julie Kjelvik er rådgiver i Statistisk sentralbyrå, Seksjon for helsestatistikk ( julie.kjelvik@ssb.no ).
Tabeller:
Kontakt
-
SSBs informasjonstjeneste